医羽:间充质干细胞助力卵巢早衰女性的妈妈梦!
卵巢早衰的简介
卵巢早衰是一种常见的妇科内分泌疾病,发病年龄在40岁以下,以闭经、高促性腺激素血症和雌激素缺乏为特征,影响约0.9-1.2%的妇女[1, 2]。
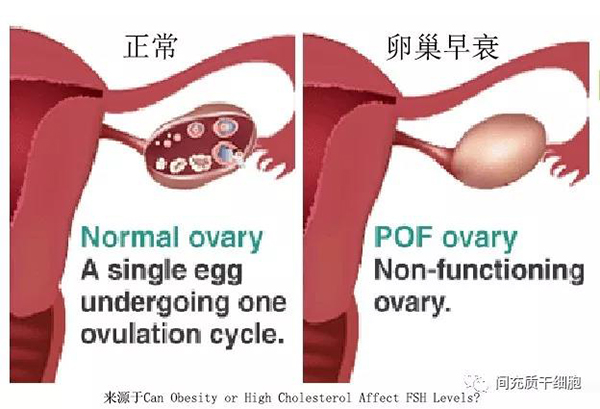
POF的病因尚不清楚,但可分为遗传性、自身免疫性和医源性,并可表现为特发性[5]。自发性卵巢早衰患者由于遗传疾病,如脆性X、Turner综合征和一些常染色体基因突变而致卵巢发育异常[6, 7]。估计约5-30%的POF病例有自身免疫性病因[8, 9]。其他几种自身免疫性疾病也与POF有关,其中最常见的是甲状腺功能减退。抗卵巢抗体(AOA)和其他特异性自身抗体在卵巢功能不全患者中有很高的相关性[10, 11]。

医源性因素,如癌症化疗和放射治疗后,有时也会损害卵巢功能,导致过早绝经、卵巢功能障碍和不孕不育的风险[12]。大剂量化疗和放疗常通过破坏生殖细胞而导致不育,然而一小部分患者在骨髓移植后恢复了生育能力[13, 14]。 POF患者受孕的机会很少,因为卵泡衰竭导致无排卵。在POF中,残留卵泡的数量随着年龄的增长而持续减少[15]。一个meta分析发现POF患者在诊断后仍有5-10%的机会受孕,大约80%的孕妇生下了一个健康的孩子,但是没有证据表明任何治疗方法(干细胞除外)都能提高怀孕率[16]。此外,对358名年轻POF患者(确诊时年龄为26.6±7.9岁)的广泛研究显示,在13年的观察期间,自然妊娠率为4.4%[17]。
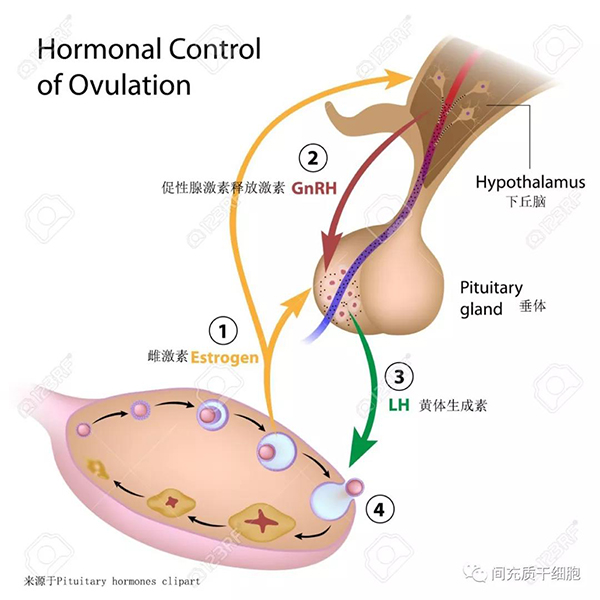
曾认为存在生殖干细胞在骨髓中,然后沿着血液循环迁移到卵巢部位,分化为卵巢卵泡细胞,从而恢复卵巢早衰患者的生育能力[19]。2006年《自然》杂志发表了异种骨髓移植小鼠模型,以评估循环骨髓细胞在稳态和诱导损伤后产生排卵卵母细胞的能力,结果发现没有任何证据表明骨髓细胞或任何其他循环的细胞有助于成熟的排卵卵母细胞的形成[20]。2007年5月份报道了临床观察的结果,通过母女的测序,证明骨髓移植后生育能力的恢复可能是由于卵巢卵泡储备的不完全耗尽,而不是由于供体骨髓来源的生殖干细胞[21]。2007年8月份报道了麻省总医院的一个团队对化疗药物诱导的卵巢早衰小鼠模型进行骨髓移植治疗,结果发现骨髓移植挽救了接受化疗治疗的卵巢早衰小鼠的长期生育能力,而且所有的后代都不是来自于移植的新骨髓细胞[22]。至此,关于骨髓移植后卵巢早衰患者的生育功能的恢复机制的争议告一段落,即卵巢早衰患者的生育功能的恢复,不取决于骨髓移植的任何细胞,而是取决于患者卵巢卵泡储备是否完全耗竭。 但是,在临床上是否能通过造血干细胞移植来治疗卵巢早衰?非常意外的一点,就是经历清髓性化疗和造血干细胞移植后,反而导致肿瘤患者出现卵巢早衰的发生,发生率高达70%[23-25]。降低清髓性化疗的强度,可以显著降低造血干细胞移植后的POF发生率至37.5%[24]。促性腺激素释放激素(GnRH)激动剂的应用也可以显着降低淋巴瘤患者进行造血干细胞移植后的POF发生率至33%,但对白血病患者无明显影响[26]。
间充质干细胞拯救卵巢早衰
间充质干细胞(MSC)具有多能性和低免疫原性,被认为具有治疗POF的潜力。2008年我国珠江医院的团队证明骨髓MSC通过分泌生长因子来减少大鼠卵巢颗粒细胞(GC)的凋亡,从而改善化疗药物环磷酰胺诱导的大鼠卵巢损伤[27]。随后,许多研究证明不同组织来源的MSC均可以改善受损的卵巢功能,这些MSC来源包括骨髓[27-29]、羊水[30]、胎盘羊膜[31]、脂肪组织[32, 33]、脐带[34-36]、月经血[37]、子宫内膜[38]和脐带血[39]。 血清中FSH浓度高、E2浓度低的激素失衡是POF的典型症状。因此,女性性激素水平的改善是卵巢功能恢复的一个重要指标。这些动物实验证明通过尾静脉注射MSC到卵巢早衰小鼠模型中,可以使激素水平恢复到正常水平。比如,雌性小鼠腹腔注射环磷酰胺50mg/kg,连续15天建立卵巢早衰(POF)小鼠模型,然后给与胎盘MSC治疗,再评价前后血清雌二醇(E2)和卵泡刺激素(FSH)水平;与未治疗的POF模型小鼠相比,MSC治疗组小鼠的卵巢功能有着明显改善,与野生型小鼠对照组相近[40]。即使是卵巢原位注射MSC,MSC的存活时间超过静脉注射的MSC,但是并没观察到MSC分化为卵泡细胞[35]。 原始卵泡在卵巢中处于休眠状态。许多因子,包括KIT配体、神经营养因子、VEGF、BMP-4、BMP-7、LIF、bFGF和KGF,已被证明对原始卵泡从休眠状态激活具有重要作用[41]。而MSC本身就分泌这些生长因子,因此MSC在激活原始卵泡和恢复卵巢功能方面能发挥重要作用。MSC改善卵巢功能的另一个可能的机制是生长因子减少卵巢颗粒细胞(GC)的凋亡,恢复卵泡发育[27, 35, 42]。
miR-21是一种与凋亡调控相关的microRNA,因此,miR-21在MSC中的过表达通过靶向第10号染色体缺失的磷酸酶和张力蛋白同源物(PTEN)和程序性细胞死亡4(PDCD4)来抑制POF颗粒细胞的凋亡[46]。MSC促进化疗引起卵巢功能障碍的功能恢复可能是通过分泌生长因子的组合,而不仅仅是单一的生长因子。而且,体外实验发现MSC可以促进卵丘卵母细胞复合物(cumulus oocyte complexes,COC)和卵母细胞的体外成熟[47, 48]。
MSC还通过抑制炎症反应和降低氧化应激来保护卵巢功能。研究表明,通过静脉注射冷冻保存的骨髓MSC有助于实验性盆腔炎生育能力的恢复[49]。在人胎盘来源的MSC移植后,通过调节性T(Treg)细胞和相关细胞因子的调节,POF小鼠的卵巢功能得以恢复[50]。据报道,卵巢早衰小鼠的卵巢恢复通过PI3K/Akt信号通路参与Th17/Tc17和Th17/Treg细胞比例,这表明MSC调节免疫系统[51]。自由基和氧化自由基之间的紊乱,被称为氧化应激,被认为是POF的潜在病因[52]。目前MSC调节氧化应激以促进POF卵巢功能的报道尚未见报道,但MSC对其他疾病如结肠炎的氧化应激确实有影响[53]。 成纤维细胞过度增殖,在卵巢内沉积细胞外基质,超过一定范围可形成卵巢纤维化,与卵巢早衰有关。研究人员在功能性卵泡耗尽的POF动物模型中观察到卵巢萎缩和纤维化的形态学变化[51]。卵巢纤维化与某些细胞因子有关,包括基质金属蛋白酶(MMPs)、基质金属蛋白酶组织抑制剂(TIMPs)、TGF-β1、VEGF和内皮素-1(ET-1),抗纤维化作用与HGF、bFGF和肾上腺髓质素(ADM)有关[54]。MSC治疗卵巢纤维化的研究依然有待进一步的深入研究。 干细胞移植治疗卵巢早衰的研究大多局限于初步的动物实验。缺乏系统的临床前研究提供足够大的样本来证实干细胞治疗的有效性。动物实验的meta分析结果表明,MSC治疗通过增加卵巢重量、恢复受孕率和平衡血清性激素(FSH和E2)水平,显著改善了卵巢早衰动物模型的卵巢功能,显示了干细胞治疗卵巢早衰的潜力[55]。经MSC静脉输注治疗后,38岁卵巢早衰患者卵巢大小恢复正常,子宫内膜增厚,子宫内膜血流丰富,提示MSC治疗卵巢早衰可能是一种有效的治疗策略[55]。 我国科学家在南京鼓楼医院开展MSC治疗卵巢早衰的临床研究,在胶原支架上接种脐带MSC(胶原/UC-MSC),将胶原/UC-MSC移植到卵巢早衰患者的卵巢部位,MSC可以激活原始卵泡,挽救整体卵巢功能,表现为雌二醇浓度升高,卵泡发育改善,有腔卵泡数量增加,卵巢早衰患者均获得成功的临床妊娠[56]。